Los retos del personal de salud ante la pandemia de COVID-19: pandemónium, precariedad y paranoia
REDACCIÓN NOTI AMÉRICA (ECUADOR)

El personal de salud son todas las personas involucradas en actividades para mejorar la salud y comprende a quienes proporcionan los servicios (médicos, enfermeras, parteras, odontólogos, trabajadores comunitarios y trabajadores sociales, personal de laboratorio, gabinete, farmacéuticos, personal auxiliar). También se incluye a quienes dirigen y organizan el funcionamiento del sistema de salud como gerentes, administradores o directivos.
El trabajo del personal de salud es más que la atención directa a los enfermos de COVID-19. Sus tareas también consisten en cuidar la salud de la población a través de actividades de educación, prevención y promoción; además, realizan tareas como identificar casos, buscan sus contactos, toman y analizan pruebas diagnósticas, entro otras actividades adicionales a su trabajo diario, tanto en clínicas y hospitales como en la comunidad.
El desafío del personal de salud: Las tres “P”
En la atención a la pandemia por COVID-19, el personal de salud enfrenta muchos retos, de entre los cuales, identificamos tres como prioritarios: pandemónium, derivado de la celeridad del avance de la pandemia y del caos inicial para responder a la emergencia; la precariedad del sistema de salud para responder a un problema de salud pública de gran magnitud, y la paranoia derivada de la respuesta social del temor ante lo desconocido.
Pandemónium (Del Diccionario de la Lengua Española: Lugar en que hay mucho ruido y confusión).
Desde el inicio, el personal de salud de los países de Latinoamérica y el Caribe (LAC) ha estado como primera línea de atención, expuesto a circunstancias extremas para desempeñar su trabajo, a mayor riesgo de infección, largas jornadas laborales, en muchos casos sin el equipo apropiado y enfrentando angustia, fatiga, agotamiento ocupacional, incertidumbre, dilemas éticos e inusitadamente, estigma, que se manifiesta en violencia física y psicológica por parte de la población.
Precariedad
La región tiene escasez de personal de salud y ante la pandemia, esta necesidad se ha exacerbado. La velocidad en el incremento del número de pacientes detonó medidas urgentes para equilibrar la capacidad de oferta de los servicios. La insuficiencia de personal de salud ha sido tangible, no únicamente en términos de cantidad, también de sus competencias.
En promedio, LAC tiene 19.1 médicos y 28.7 enfermeras/parteras por 10.000 habitantes. El criterio recomendado por la Organización Mundial de la Salud es de 23 recursos humanos para la salud por 10.000 habitantes. Los países con mayor número de médicos son Cuba (81.90), Uruguay (50.5) y Argentina (39.6), mientras que los que tienen menos médicos son Haití (3.55), Honduras (3.14) y Guatemala (2.35).
Escasez de especialistas en medicina crítica y terapia intensiva.
La escasez de estos especialistas motivó que médicos de otras especialidades o sin especialidad fuesen capacitados apresuradamente a través de cursos rápidos o en línea para complementar el déficit. Esta medida es una solución parcial pues para brindar atención en terapia intensiva es necesario contar con una subespecialidad que requiere entrenamiento riguroso. Adicionalmente, para subsanar la escasez, algunos países, como en México, Colombia, Perú, Guyana y Trinidad y Tobago, entre otros, iniciaron la contratación de personal de salud, incluso jubilados, para trabajar de forma temporal en el sector público.
Las principales herramientas del personal para atender la pandemia, además de su inquebrantable vocación de servicio han sido:
- Capacitación para la higiene personal y equipo de protección personal (mascarillas, caretas, goles, guantes)
- Entrenamiento para la identificación y el manejo de muestras, casos, contactos y uso de equipo médico como respiradores, monitores.
Sin embargo, estos son solo los elementos básicos indispensables para trabajar; en la práctica se requieren más herramientas y apoyos, por ejemplo, atención a su salud mental, certidumbre laboral y protocolos definidos de atención. Profesionales de salud en 20 países de LAC han manifestado escasez de infraestructura, equipo de protección personal y falta de apoyo.
Cuando los que cuidan se contagian a un ritmo preocupante
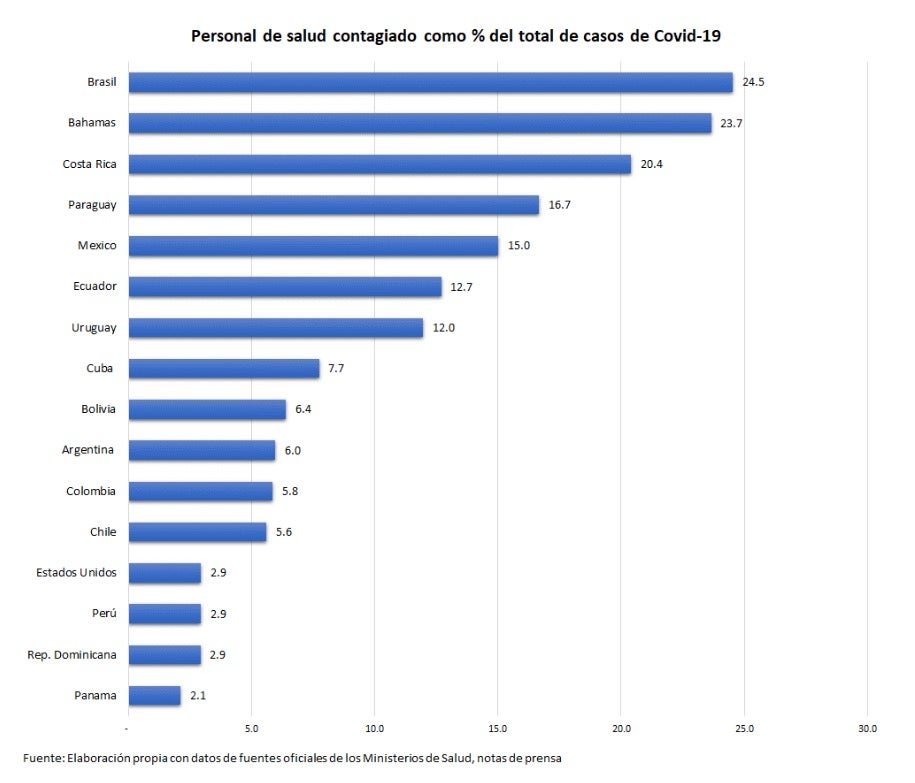
El personal de salud enfrenta riesgos profesionales. En LAC existen grandes diferencias en la proporción del personal de salud infectado con COVID-19 en relación a los casos totales. Distintas publicaciones de abril y mayo 2020 han señalado que el porcentaje varia de 24.5% (Brasil), a 2.1% (Panamá). En más de la mitad de los casos el personal se infecta en los establecimientos de salud. Esta variabilidad en parte puede deberse a que las pruebas para COVID-19 se realizan en personal con síntomas. Hasta ahora, no existe evidencia que en LAC se realicen pruebas de detección de COVID-19 a personal de salud como estrategia para proteger tanto a los pacientes que sufren de otras afecciones, como al propio personal de salud. Un hospital del Reino Unido realizó pruebas de detección e identificó que hasta 3% del personal eran portadores asintomáticos del virus.
Los países de la región no comunican rutinariamente la proporción del personal de salud que se infecta. Este dato es importante por varias razones. Se puede interpretar como un indicador de la efectividad de las medidas de seguridad para el personal, como la disponibilidad y eficacia de los equipos de protección personal o las competencias del personal para el manejo seguro de los casos y muestras de laboratorio de COVID-19. También, la cifra de contagios entre el personal de salud informa a los directivos de clínicas y hospitales para tomar las medidas necesarias y oportunas que garanticen la seguridad laboral, lo cual reduce la incertidumbre y el estrés de todo el personal. Algunas medidas implementadas consisten en la reasignación del personal de salud con mayor riesgo (mayores de 60 años con padecimientos crónicos) a las áreas de atención médica donde no estén expuestos.
Los dilemas éticos
Como consecuencia de la precariedad en la infraestructura, la pandemia por COVID-19 ha acentuado dilemas éticos importantes. El desbalance entre oferta y demanda de servicios de salud se exacerbó debido al incremento vertiginoso del número de pacientes infectados en estado crítico. El dilema ético de los médicos es manifiesto al tener que tomar la decisión de que pacientes se deben tamizar, atender o priorizar en un contexto de escasez; por ejemplo, si carecen de las camas o ventiladores indispensables para el número de enfermos, es necesario decidir a quién atender. Las circunstancias extremas de la pandemia colocan a los médicos en situaciones que están fuera de su control y para las cuales la toma de decisiones requiere bases éticas sólidas. En la práctica, esta situación es también resultado de los problemas éticos que existen en el ámbito de la salud pública, cuyo principal propósito es atender el bienestar colectivo. El sistema de salud decide la asignación de recursos, las estrategias de prevención y atención y las mejores alternativas para mitigar la pandemia, no únicamente para atender a la población, también para responder a los requerimientos y necesidades del personal de salud.
Paranoia
El temor ante lo desconocido ha generado una conducta agresiva y discriminatoria hacia los profesionales de la salud. La sociedad requiere de información clara, precisa y entendible acerca de la importancia y valor del personal de salud ante la pandemia. En México, Jamaica y otros países, el público ha reaccionado de forma atípica ante el personal de salud, se han documentado agresiones físicas, verbales y discriminación. En el caso de México, esta conducta agresiva detonó que el gobierno asignara personal de la guardia nacional para resguardar la seguridad del personal en los hospitales. No obstante, la mayor parte de la sociedad reconoce la labor del personal de salud que atiende a los pacientes con COVID-19. En algunos países se les proporcionan apoyos en especie como equipo médico, alimentos, alojamiento.
¿Qué podemos hacer para evitar el pandemónium, fortalecer al personal y combatir la paranoia social?
En estas condiciones, es cierto que el personal de salud merece reconocimiento, pero lo que requiere es la respuesta cabal del sistema de salud para brindar condiciones laborales más apropiadas que ayuden a contender con un problema de salud pública que ha puesto a prueba a los sistemas de salud a nivel global. La salud mental del personal de salud requiere mayor atención: se ha documentado que una proporción importante padece depresión, (50.4%), ansiedad (44.6%], insomnio (34.0%) y estrés (71.5%). Algunos países como Argentina y México, y la Organización Panamericana de la Salud y la Clínica Mayo han emitido recomendaciones e iniciado acciones para mantener la salud mental de los trabajadores de la salud.
Existen recomendaciones robustas para subsanar las necesidades del personal de salud en términos laborales, de salud mental y apoyo social. El liderazgo de estas acciones corresponde a los sistemas públicos de salud. Esperemos que las lecciones aprendidas de la pandemia de COVID-19 contribuiyan a redefinir las competencias del personal de salud y sirvan para mejorar la capacidad de los sistemas de salud para brindar mejores condiciones laborales que permitan al personal de salud responder adecuadamente a las necesidades en salud de la población.
Fuente: Blog del BID